Simona Frontoni1, Annunziata Lapolla2, Maria Chantal Ponziani3, Alberto De Micheli4
1Dipartimento di Medicina dei Sistemi – Università degli Studi di Roma Tor Vergata; 2Dipartimento di Medicina – DIMED, Università degli Studi di Padova; 3Ospedale Maggiore della Carità, Novara; 4Agenzia Territoriale Regionale Liguria, Genova
INTRODUZIONE
La terza edizione degli Standard Italiani per la Cura del Diabete Mellito, redatta dalle due società scientifiche italiane di diabetologia (Associazione Medici Diabetologi e Società Italiana di Diabetologia), rappresenta uno strumento volto a fornire ai medici, ricercatori e a tutti coloro che sono coinvolti nella cura del diabete raccomandazioni per la diagnosi e il trattamento del diabete e delle sue complicanze. Come per le edizioni precedenti, il livello di evidenza scientifica dietro ad ogni raccomandazione è stato classificato, secondo il Piano Nazionale delle Linee Guida (www.pnlg.it) (Tab. 1 in www.standarditaliani.it).
FAD ECM “IL DIABETE”
Questa rassegna fa parte di un percorso di formazione a distanza accreditato a livello nazionale e disponibile gratuitamente nell’aula virtuale della SID (http://www.fad.siditalia.it).
Per partecipare al corso occorre:
1. Leggere la rassegna (disponibile anche on-line)
2. registrarsi all’aula e iscriversi al corso “il Diabete”
3. rispondere on-line al quiz di verifica e compilare il questionario di valutazione dell’evento FAD.
Una volta eseguito con successo il test di valutazione e compilato il questionario di valutazione dell’evento, sarà cura della Segreteria ECM della SID far pervenire l’attestato ECM del corso ai diretti inte- ressati nei tempi e nelle modalità stabiliti dalla regolamentazione vigente.
Per ulteriori informazioni:http://www.fad.siditalia.it)
> Scarica l’articolo in formato PDF
METODOLOGIA
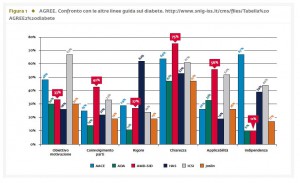
Per valutare il rigore metodologico dell’edizione 2009-2010, è stato utilizzato lo strumento di valutazione delle Linee Guida per la ricerca (AGREE), che ha lo scopo di fornire un quadro di riferimento per valutare la qualità delle linee guida rilevanti per la pratica clinica (1). Lo strumento comprende 23 criteri, suddivisi nei seguenti sei ambiti: Ambito di applicazione e scopo, Coinvolgimento degli stakeholder, Rigore di sviluppo, Chiarezza e presentazione, Applicabilità, e Indipendenza editoriale. Una scala di valutazione a quattro punti (fortemente d’accordo, d’accordo, disaccordo, e fortemente in disaccordo) viene utilizzata per misurare il livello in cui ciascuno dei criteri è stato rispettato dalla linea guida. Lo strumento AGREE è stato utilizzato per la valutazione comparativa dal Database delle Linee guida del Sistema Nazionale delle Linee Guida, fondato dall’Istituto Superiore di Sanità (ISS) e realizzato in collaborazione con CeVEAS della USL di Modena (Centro per la valutazione dell’efficacia dell’Assistenza alla Salute) (2, Fig. 1). Gli Standard Italiani per il trattamento del diabete mellito, rispetto a AACE, ADA, HA, ICSI e Joslin si collocano in terza posizione (33%), per Ambito di applicazione e scopo, prima posizione (42%) per Coinvolgimento degli stakeholder, terza posizione (27%) per Rigore dello sviluppo, prima posizione (75%) per Chiarezza e presentazione, prima posizione (56%) per Applicabilità, ultima posizione, condivisa con ADA (11%), per Indipendenza editoriale.
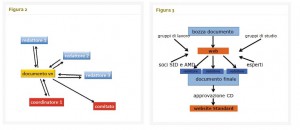
Un’ulteriore valutazione comparativa delle Linee Guida italiane è stata eseguita nel 2010 (3), nell’ambito dell’iniziativa Aderenza alle Linee Guida per migliorare la Cura (GUIDANCE), che è un programma internazionale di studio relativo alla qualità della cura delle persone con diabete in otto paesi europei, coordinato dall’Associazione Europea per lo Studio del Diabete (EASD). Gli obiettivi della fase iniziale di questo programma di studio erano di valutare il rigore metodologico delle otto linee guida europee per la gestione del diabete di tipo 2 e di confrontare le raccomandazioni in termini di processo e di risultati intermedi di cura forniti in queste linee guida. Gli Standard Italiani per il trattamento del diabete mellito, confrontati a Belgio, Inghilterra/Galles, Francia, Germania, Irlanda, Paesi Bassi e Svezia, si sono localizzati in penultima posizione (61%) per Ambito di applicazione e scopo, quarta posizione (58%) per Coinvolgimento degli stakeholder, sesta posizione (60%) per Rigore dello Sviluppo, quarta posizione (83%) per Chiarezza e presentazione, quinto posto (44%) per Applicabilità e ultima posizione, condivisa con l’Irlanda (0%), per Indipendenza editoriale. Dalla revisione critica dei punti di cui sopra, si è deciso di intraprendere alcune importanti modifiche al processo di aggiornamento degli Standard Italiani. In primo luogo, AMD e SID hanno deciso di rinunciare alla sponsorizzazione delle aziende farmaceutiche e di sostenere direttamente l’onere economico del processo di aggiornamento, al fine di migliorare il punto “Indipendenza editoriale”. È stato inoltre applicato un significativo rinnovamento del metodo editoriale. In breve, è stato messo a punto un sistema di redazione di co-authoring on-line (Microsoft SharePoint Online), con accesso riservato, al fine di permettere la costruzione di un documento, che fosse completamente condiviso in ogni fase del lavoro (Fig. 2).
La prima bozza del documento è stata poi pubblicata on-line per 30 giorni, sui siti web di AMD e SID, con un indirizzo di posta elettronica reso disponibile per i soci di entrambe le società e per tutti coloro che volessero sollevare critiche, formulare osservazioni o suggerire integrazioni. Il gruppo di redazione ha valutato analiticamente e criticamente i nuovi contributi all’interno del gruppo di scrittura, e alla fine ha curato la versione del documento finale (Fig. 3).
Infine, il documento è stato approvato dai Consigli Direttivi Nazionali di SID e AMD e caricato di un sito web ad hoc (www.standarditaliani.it). Il sito è stato concepito come uno strumento rapido e semplice, non solo di immediata consultazione, ma anche predisposto per il download del pdf del documento stesso e di altre linee guida, lavori, documenti di consenso, e revisioni tecniche. L’aspetto più importante è che la versione on-line permette l’aggiornamento delle singole raccomandazioni, ogni volta che si accumulino evidenze sufficienti, senza la necessità di dover aggiornare ogni volta l’intero documento. Riteniamo che questo rappresenti un importante punto di forza degli Standard Italiani, perché permette un aggiornamento del documento “in tempo reale”.
Estratti dalle linee guida
– 5 nuove sezioni
– 58 revisioni
NUOVE SEZIONI
Per le raccomandazioni, si rimanda al documento originale
Capitolo V – Trattamento del diabete
- Aggiunta del sottocapitolo Nutraceutici
Il nutraceutico è una vera e propria preparazione farmaceutica, contenente principi attivi presenti naturalmente negli alimenti, estratti, purificati, concentrati, assunti in dose farmacologica. Alcuni esempi di nutraceutici sono: antiossidanti flavonoidi, come l’acido alfalinolenico nei semi di lino o di salvia, beta-carotene dai petali di calendula, antociani di more e mirtilli, omega-3 (derivati olio di pesce), licopene, molti estratti botanici ed erbe (ginseng, aglio), fitosteroli, policosanoli, riso rosso fermentato. In questo senso, i nutraceutici devono essere distinti dal concetto di alimento funzionale che, invece, viene definito tale, se è dimostrato con sufficiente chiarezza il suo effetto positivo su una o più funzioni dell’organismo in maniera tale da essere rilevante per il miglioramento dello stato di salute e/o nella riduzione del rischio di malattia, indipendentemente dal suo effetto nutrizionale. L’alimento funzionale, inoltre, deve poter esercitare i suoi effetti per le quantità normalmente consumate con la dieta. Esempi di alimenti funzionali sono: uva rossa (contiene l’antiossidante resveratrolo), buccia del seme del plantago (contiene fibre solubili), broccoli (prevenzione tumori), soia (contiene isoflavoni), vino rosso, frutta, latte di capra. Il comitato editoriale ha ritenuto opportuno introdurre il capitolo, a motivo del fatto che oggi esiste una grande attenzione per i nutraceutici ed i pazienti diabetici sono spesso invitati a farne uso da numerose spinte informative e promozionali. È pertanto corretto che il diabetologo abbia un’informazione scientificamente corretta e non condizionata. Secondo l’attuale “stato dell’arte” non esistono, tuttavia, prove che dimostrino la loro sicurezza ed efficacia né sulla riduzione del rischio di sviluppare diabete tipo 2 né sul controllo glicemico nelle persone con diabete (4).
Capitolo VI – Prevenzione e trattamento delle complicanze diabetiche
- Aggiunta del sottocapitolo Diabete e salute orale
Le problematiche della salute orale nel diabetico sono note da molto tempo, ma spesso trascurate in confronto al rilievo dato al follow-up e al trattamento di altre complicanze. Negli ultimi anni si sono andate accumulando evidenze scientifiche che dimostrano come la parodontopatia aumenti lo stato infiammatorio cronico del paziente diabetico, sia associata ad un maggior rischio di sviluppare diabete nel soggetto non diabetico e ad un maggior rischio di scompenso metabolico e di complicanze nel paziente diabetico (5). Va inoltre ricordato che il trattamento della patologia periodontale ha chiaramente dimostrato di migliorare gli outcomes della malattia diabetica (6). Da qui la raccomandazione sostenuta da prove forti che la parodontite nel soggetto diabetico debba essere trattata e che il paziente partecipi a un programma di prevenzione secondaria odontoiatrica con l’obiettivo di preservare la salute parodontale e la funzione masticatoria.
Capitolo VII – La cura del diabete in contesti specifici
- Aggiunta del sottocapitoli Altri tipi di diabete
Diabete indotto da glucocorticoidi
Il rischio relativo per il diabete di nuova insorgenza in soggetti trattati con steroidi è compreso tra 1,3 e 2,5 (7). La dose totale di steroidi e la durata della terapia sono forti predittori di sviluppo del diabete; altri fattori di rischio sono età e body mass index. Purtroppo esiste una ridotta attenzione verso questa forma di diabete legato sia alla presunta breve durata del trattamento steroideo sia alla valutazione esclusiva della glicemia a digiuno, insufficiente per una diagnosi corretta: in uno studio prospettico condotto in soggetti non diabetici con patologia renale primitiva trattati con prednisolone il 42% presentava valori glicemici dopo pranzo superiori a 200 mg/dl pur con normali valori glicemici a digiuno (8). Ne deriva la necessità di un corretto approccio diagnostico (valutazione della glicemia postprandiale e non della sola glicemia a digiuno) e dell’attuazione di una terapia adeguata, generalmente insulinica, in questi pazienti, che tenga conto della dose di steroide utilizzata (9).
Diabete associato a malattia pancreatica
Gli studi epidemiologici indicano una prevalenza di diabete associato a malattia pancreatica del 5-10% nella popolazione diabetica occidentale (10), mentre studi condotti nel sudest asiatico, ove la pancreatite fibro-calcifica è endemica, riportano una prevalenza del 15-20% di tutti i casi diabete (11). I pazienti con diabete associato a malattia pancreatica spesso non sono classificati correttamente ed al momento non esistono criteri diagnostici condivisi per questa forma di diabete. Negli Standard Italiani per la cura del diabete mellito 2014 si riportano i criteri diagnostici (12) maggiori (presenza di insufficienza del pancreas esocrino, diagnostica per immagini pancreatica patologica, assenza di autoimmunità associata al diabete mellito tipo 1 e minori (compromissione della funzione beta-cellulare, insulino-resistenza poco marcata, compromissione della secrezione incretinica, basso livello sierico di vitamine liposolubili). Vengono poi definiti gli approcci terapeutici appropriati per i pazienti sottoposti a pancreatectomia totale (13) in cui la terapia insulinica presenta specificità e difficoltà legate talora a aumentata sensibilità periferica all’insulina, ridotta sensibilità epatica all’insulina stessa con mancata soppressione della gluconeogenesi epatica, elevato rischio ipoglicemico da deficit degli ormoni pancreatici della contro-regolazione. Il trapianto di insule pancreatiche autologhe è anche una opzione terapeutica possibile (14). Il diabete nella pancreatopatia cronica potrebbe essere trattato con metformina (che riduce anche il rischio neoplastico). L’impiego delle incretine avrebbe un chiaro razionale rappresentato dal trattamento patogenetico del deficit incretinico, ma è limitato dal rischio di pancreatite e dalla conseguente indicazione a non utilizzo in tale tipologia di pazienti. La malattia è comunque evolutiva e necessita spesso, nel tempo, di trattamento insulinico (15).
Diabete associato con l’HIV / AIDS
I pazienti con sieropositività per HIV o affetti da AIDS molto spesso presentano diabete mellito. Possono essere identificati tre sottogruppi di pazienti con diabete e sieropositività: pazienti già diabetici che contraggono l’infezione da HIV; pazienti in cui la diagnosi di diabete viene fatta all’esordio dell’infezione da HIV e pazienti che sviluppano l’iperglicemia dopo aver iniziato la terapia per l’infezione da HIV. È principalmente a quest’ultima categoria che sono rivolte le raccomandazioni degli Standard Italiani per la cura del diabete mellito. In questi pazienti la prevalenza della sindrome metabolica è risultata pari al 14% con i criteri IDF e al 18% con i criteri ATP III (16). Nei pazienti con sindrome metabolica la prevalenza di diabete è da 5 a 9 volte superiore e l’incidenza di nuovi casi di diabete aumenta con l’esposizione cumulativa alla terapia antiretrovirale combinata (17). In questi pazienti, la diagnosi è fondamentalmente basata sulla presenza di insulino-resistenza e viene spesso effettuata mediante curva da carico orale di glucosio ed iperglicemia post-prandiale (18). Infine, anche la terapia presenta, in questo gruppo di pazienti, una serie di peculiarità: gestione della terapia nutrizionale, possibile ridotta efficacia dei glitazonici (19), per presenza di lipodistrofia (in teoria questi farmaci sono per altro indicati per la loro azione sul tessuto adiposo, 20), possibile aumento del lattato indotto da alcuni farmaci antiretrovirali che, se dati in associazione con la metformina, potrebbero esporre al rischio di acidosi lattica (21) e, infine, scarse informazioni disponibili sull’uso delle incretine in questa tipologia di pazienti. Spesso è indicato l’uso dell’insulina, per i suoi effetti anabolici ed antiflogistici.
Le principali revisioni
Il testo degli Standard 2014 è stato interamente rivisto dagli autori; globalmente sono state apportate 58 modifiche sostanziali; si riportano di seguito le più rilevanti. La classificazione etiologica del diabete mellito è stata aggiornata eliminando le classi “diabete secondario” e “diabete monogenico” che sono ora ricomprese nella classe “altri tipi di diabete” in accordo con le indicazioni ADA. Per gli aspetti preventivi, sono stati modificati alcuni parametri dello screening del diabete, introducendo l’utilizzo dell’emoglobina glicata dosata in modo standardizzato, mentre il parametro principale su cui definire i soggetti ad alto rischio di diabete è cambiato dall’età al BMI: lo screening dovrebbe essere raccomandato, infatti, ad adulti di ogni età con BMI ≥25 kg/m2 ed uno o più dei fattori di rischio noti per diabete. Per lo screening e diagnosi del diabete gestazionale sono state inserite le nuove raccomandazioni italiane secondo le linee-guida del Ministero della Salute (22). Il capitolo sulla cura del diabete è stato aggiornato in molte sue parti, in particolare nel controllo glicemico e obiettivi glicemici. Sostanziali aggiornamenti, seguendo le più recenti evidenze, sono stati inseriti nei capitoli su educazione, attività fisica e trapianto. La disponibilità di un maggiore numero di farmaci e di evidenze scientifiche in loro supporto (23), ha imposto la completa riscrittura del capitolo sulla terapia farmacologica, con una nuova e più fruibile flow-chart, in cui sono riportati i livelli di evidenza sulle indicazioni dei singoli farmaci e sottolineate le possibili controindicazioni e l’utilizzo in situazioni particolari. Relativamente alla terapia del diabete di tipo 1 sono state introdotte le raccomandazioni sulla corretta tecnica di iniezione insulinica. Sono stati rivisti i livelli di evidenza e le forze di raccomandazione per l’autocontrollo glicemico, revisionando i più recenti trial che hanno valutato l’efficacia e il costo/beneficio dell’autocontrollo glicemico, nei pazienti con diabete tipo 1 e tipo 2 (24). Le modalità di monitoraggio e gli obiettivi suggeriti per la glicemia post-prandiale sono stati aggiornati sulla base di quanto suggerito dalle linee-guida proposte dall’IDF nel 2011 (25). I livelli di prova e le forze di raccomandazione per il raggiungimento degli obiettivi glicemici sono stati rivisti, tenendo conto delle indicazioni suggerite dai più recenti position statement dell’ADA 2014 (26). Il concetto di “individualizzazione” degli obiettivi glicemici è stato ampliato e approfondito, proponendo di differenziare gli obiettivi a seconda dell’età, della spettanza di vita e della presenza e severità delle complicanze microvascolari, come suggerito dalle recenti linee guida americane del VA/DoD 2011 (27). Sono state aggiornate le raccomandazioni per il monitoraggio in continuo della glicemia, adeguando i livelli di prova alle evidenze esistenti in letteratura riguardo l’efficacia nella riduzione delle ipoglicemie. È stata aggiunta una nuova raccomandazione sull’importanza dell’automonitoraggio pressorio. L’obiettivo pressorio sistolico generale è stato innalzato da 130 a 140 mmHg; nei pazienti con micro e macroalbuminuria è stato elevato da 125/75 a 130/80 mmHg; nelle donne diabetiche ipertese in gravidanza a <150/90 mmHg, in assenza di danno d’organo, <140/90 in presenza di danno d’organo. È stata modificata l’indicazione alla terapia antiaggregante nei pazienti diabetici a rischio cardiovascolare basso o intermedio sulla base della valutazione del rischio cardiovascolare globale. Riguardo al ruolo del controllo glicemico nella prevenzione della neuropatia diabetica sono stati distinti il livello della prova e la forza della raccomandazione nel diabete di tipo 1 e 2, per il minor grado di evidenza nel diabete di tipo 2 che emerge dai recenti studi clinici (ACCORD, ADVANCE, BARI 2D, ADDITION) ed è confermato dalla Cochrane sul tema del 2012 (28). Sono stati inseriti i segni clinici nel percorso diagnostico della neuropatia autonomica in aggiunta ai sintomi e ai test dei riflessi cardiovascolari. Sul discusso problema del trattamento della arteriopatia periferica nel diabetico, sono state recepite le raccomandazioni derivanti dal documento di consenso messo a punto nel 2013 da un tavolo tecnico formato da esperti delle due società di diabetologia AMD e SID, dalla Società italiana dei chirurghi vascolari (SICVE) e dalla Società italiana dei radiologi (SIRM) (29). Per quanto riguarda il diabete in gravidanza sono state riviste la parte sulla terapia e la forza delle raccomandazioni sull’utilizzo degli analoghi dell’insulina e la parte sulla terapia nutrizionale secondo le nuove indicazioni dei LARN; è stato inserito l’approccio nutrizionale nella gravida obesa diabetica. Sono state ampliate, sulla base delle ultime evidenze scientifiche, le parti riguardanti la terapia insulinica con microinfusore e le prospettive future della ricerca. È stata rivista completamente la parte sulla terapia del diabete nell’anziano, con modificazione degli obiettivi di cura (glicemia, HbA1c, colesterolo LDL, pressione arteriosa) e della forza delle raccomandazioni sull’utilizzo di alcuni farmaci. Sono state rivedute ed ampliate le parti riguardanti antropometria, valutazione nutrizionale, composizione corporea, fabbisogni energetici con maggior spazio dato al concetto di sarcopenia. Sono state ampliate le raccomandazioni sul paziente istituzionalizzato. Per la cura del diabete a scuola e nell’assistenza diurna è stata operata una revisione in base alle linee-guida ADA del 2014 e ai recenti documenti di consenso e di indirizzo elaborati da AMD-SID-SIEDP-OSDI e Ministero della Salute e della Pubblica Istruzione in merito all’argomento. Anche per la cura del diabete nei campi educativi è stata operata una revisione in base alle linee-guida ADA del 2014, dell’American Academy of Pediatrics del 2011 e ai documenti di consenso e di indirizzo elaborati da AMD-SID-SIEDPOSDI e Ministero della Salute in merito all’argomento. Per la cura del diabete negli istituti di correzione è stata operata una revisione in base alle linee-guida ADA del 2014, del Federal Bureau of Prison del 2011 e ai documenti di consenso e di indirizzo elaborati da ADI-AMD-SID intersecanti l’argomento. Anche per la certificazione per la patente di guida è stata operata una radicale revisione in base a quanto previsto dal decreto legislativo 18 aprile 2011, n. 59, così come per la certificazione di invalidità civile, in base a quanto previsto dalla normativa INPS 2010 sulla compilazione e trasmissione telematica del certificato di invalidità da parte dei medici accreditati. Infine il capitolo sulle strategie per il miglioramento della cura del diabete è stato totalmente revisionato secondo le prospettive indicate in Italia dal Piano Nazionale sulla malattia diabetica. In questa prospettiva assume rilievo anche l’inserimento della tabella degli indicatori di processo e risultato della cura del diabete, condivisi tra AMD e IDF nel 2014.
BIBLIOGRAFIA
1. AGREE Collaboration, Development and validation of an international appraisal instrument for assessing the quality of clinical practice guidelines: the AGREE project. Qual. Saf. Health Care 12: 18-23, 2013.
2. http://www.snlg-iss.it/cms/files/Tabella%20AGREE2%20diabete.pdf.
3. Stone MA, Wilkinson JC, Charpentier G, Clochard N, Grassi G, Lindblad U, Muller UA, Nolan J, Rutten GE, Khunti K, on behalf of the GUIDANCE Study Group. Evaluation and comparison of guidelines for the management of people with type 2 diabetes from eight European countries. Diab Res and Clin Practice 87: 252-260, 2010.
4. Mann JI, De Leeuw I, Hermansen K, et al. on behalf of the Diabetes and Nutrition Study Group (DNSG) of the European Association for the Study of Diabetes (EASD). Evidence-based nutritional approaches to the treatment and prevention of diabetes mellitus. Nutr Metab Cardiovasc Dis 14: 373-394, 2004.
5. Borgnakke WS, Ylostalo PW, Taylor GW, et al. Effect of periodontal disease on diabetes: systematic review of epidemiologic observational evidence. Journal of Clinical Periodontology 40(Suppl 14): 135-142, 2013.
6. Engebretson S, Kocher T. Evidence that periodontal treatment improves diabetes outcomes: a systematic review and meta-analysis. Journal of Clinical Periodontology and Journal of Periodontology 40(Suppl 14): 154-163, 2013.
7. Kwan S, Hermayer KL. Glucocorticoid-induced hyperglycemia. Am J Med Sci 345: 274-277, 2013.
8. Uzu T, Harada T, Sakaguchi M, et al. Glucocorticoid-induced diabetes mellitus: prevalence and risk factors in primary renal diseases. Nephron Clin Pract 105: c54-c57, 2007.
9. Clore JN, Thurby-Hay L. Glucocorticoid-induced hyperglycemia. Endocr Pract 15: 469-474, 2009.
10. Ewald N, Kaufmann C, Raspe A, et al. Prevalence of diabetes mellitus secondary to pancreatic diseases (type 3c). Diabetes Metab Res Rev 28: 338-342, 2012.
11. Mohan V, Pitchumoni C. Tropical chronic pancreatitis. In: Beger HG (Ed.). The pancreas. Blackwell Science, London, pp. 688-697, 1998.
12. Ewald N, Bretzel RG. Diabetes mellitus secondary to pancreatic diseases (type 3c) – Are we neglecting an important disease? European Journal of Internal Medicine 24: 203-206, 2013.
13. Jethwa P, Sodergren M, Lala A, et al. Diabetic control after total pancreatectomy. Dig Liver Dis 38: 415-419, 2006.
14. Brendle TA. Preventing surgically induced diabetes after total pancreatectomy via autologous islet cell reimplantation. AORN 92: 169-181, 2010.
15. Rickels MR, Bellin M, Toledo FG, et al. PancreasFest Recommendation Conference Participants. Detection, evaluation and treatment of diabetes mellitus in chronic pancreatitis: Recommendations from Pancreas Fest 2012. Pancreatology 13: 336-342, 2013.
16. Samaras K, Wand H, Law M, et al. Prevalence of metabolic syndrome in HIV-infected patients receiving highly active antiretroviral therapy using International Diabetes Federation and Adult treatment Panel III criteria. Diabetes Care 30:113-115, 2007.
17. De Wit S, Sabin CA, Weber R, et al. Incidence and Risk Factors for New-Onset Diabetes in HIV-Infected Patients. The Data Collection on Adverse Events of Anti-HIV Drugs (D:A:D). Study Diabetes Care 31: 1224-1229, 2008.
18. Kalra S, Kalra B, Agrawal N, Unnikrishnan AG. Understanding Diabetes in patients with HIV/AIDS. Diabetology & Metabolic Syndrome 3: 2, 2011.
19. Carr A, Workman C, Carey D, et al.; the Rosey Investigators. No effect of rosiglitazone for HIV-1 lipoatrophy: a randomised, double-blind, placebo controlled trial. Lancet 363: 429-438, 2004.
20. Schambelan M, Benson CA, Carr A, et al. Management of metabolic complications associated with antiretroviral therapy for HIV-1 infection: recommendations of an International AIDS Society-USA Panel. J Acquir Immune Defic Syndr 33: 257-275, 2002.
21. Kohli R, Shevitz A, Gorbach S, et al. A randomized placebo-controlled trial of metformin for the treatment of HIV lipodystrophy. HIV Medicine 8: 420-426, 2007.
22. Linea-guida Gravidanza fisiologica. Aggiornamento 2011. Diagnosi del diabete gestazionale, pp. 169-173. Accessibile al: www.salute.gov.it/imgs/C_17_pubblicazioni_1436_allegato.pdf (visitato il 28/10/2013).
23. Bennett WL, Maruthur NM, Singh S, et al. Comparative effectiveness and safety of medications for type 2 diabetes: an update including new drugs and 2-drug combinations. Ann Intern Med 145: 602-613, 2011.
24. Bosi E, Scavini M, Ceriello A et al. PRISMA Study Group. Intensive structured self-monitoring of blood glucose and glycemic control in noninsulin-treated type 2 diabetes: the PRISMA randomized trial. Diabetes Care 36: 2887- 2894, 2013.
25. International Diabetes Federation Clinical Guidelines Task Force (2011) Guideline for management of postmeal glucose in Diabetes. Accessibile al: www.idf.org/2011-guideline-management-postmeal-glucose-Diabetes.
26. American Diabetes Association Standards of Medical Care in Diabetes – 2014, Diabetes Care January 37: S14-S8, 2014.
27. Department of Veteran Affairs, Department of Defense. VA/DoD clinical practice guideline for the management of diabetes mellitus. Washington (DC): Department of Veteran Affairs, Department of Defense; 2010.
28. Callaghan BC, Little AA, Feldman EL, et al. Enhanced glucose control for preventing and treating diabetic neuropathy. Cochrane Database Syst Rev 6: CD007543, 2012.
29. Trattamento dell’arteriopatia periferica nel diabetico. Documento di consenso Associazione Medici Diabetologi (AMD), Società Italiana di Chirurgia Vascolare ed Endovascolare (SICVE), Società Italiana di Diabetologia (SID), Società Italiana di Radiologia Medica (SIRM) Il Diabete 25: 3, set 2013. Accessibile al: www.gruppopiede.it/index.php?option = com_content&view = article&id = 113:trattamento-arteriopatianel-diabetico-2012&catid = 41:linee-guida-generiche&Itemid = 60.